PGS Nhật Bản chỉ rõ đối tượng có nguy cơ cao mắc ung thư thực quản
Thực quản là một ống tiêu hóa chứa thức ăn và các chất lỏng đi từ họng xuống dạ dày. Các tuyến của thực quản chế tiết ra các chất nhầy giúp làm ẩm đường dẫn thức ăn và thức ăn có thể đi xuống dạ dày dễ dàng hơn. Ở người trưởng thành, thực quản dài khoảng 25cm.
Ung thư thực quản là khối u ác tính xuất phát từ các tế bào biểu mô của thực quản gồm 2 loại là ung thư biểu mô vảy và ung thư biểu mô tuyến.
 |
| PGS.TS Ryoji Miyahara, khoa Tiêu hóa Gan mật, ĐH Y khoa Nagoya Nhật Bản tại Hội nghị Tiêu hóa và Gan mật quốc tế tổ chức tại bệnh viện Đại học Y Hà Nội. |
Dấu hiệu của bệnh
Theo PGS.TS Ryoji Miyahara, khoa Tiêu hóa Gan mật, ĐH Y khoa Nagoya Nhật Bản, từ năm 1990 trở lại đây, tỉ lệ mắc ung thư thực quản tại Nhật Bản đã tăng rất nhanh (gần gấp 3). Tuy nhiên, tỉ lệ sống của người bệnh tại Nhật Bản rất cao, lên tới 83,5% nếu phát hiện sớm ngay từ giai đoạn 0 và 60% ở giai đoạn 2.
PGS. Miyahara cũng chỉ ra những đối tượng có nguy cơ ung thư thực quản là những người uống rượu, hút thuốc lá, nghiện rượu, ăn rau và hoa quả không đầy đủ.
Bên cạnh đó, những người suy kiệt, tiền sử ung thư thanh quản hoặc hầu học, thể dị hợp gen Aldehyde dehydrogenase 2 (chứng đỏ mặt khi uống rượu ở người châu Á), co thắt tâm vị, tổn thương thực quản. Đây là nhóm người đều có nguy cơ bị ung thư thực quản và cần đi tầm soát ung thư thực quản thường xuyên.
Bệnh ung thư nói chung và bệnh ung thư thực quản giai đoạn đầu nói riêng thường không có những triệu chứng cụ thể, bệnh nhân thường nhầm những dấu hiệu với một số bệnh lý khác.
Với phương pháp nội soi BLI sáng, màu sắc niêm mạc sẽ thay đổi theo thời gian sau khi nhuộm iodine, tổn thương loạn sản độ cao tại lớp biểu mô (các vùng tiền ung thư) sẽ chuyển màu hồng sang vài phút. Dấu hiệu này sẽ chẩn đoán chính xác có phải ung thư mà không cần thiết đối với những vùng niêm mạc không bắt màu khi nhuộm iodine.
 |
| BLI sáng hiệu quả hơn trong việc phát hiện ung thư thực quản. |
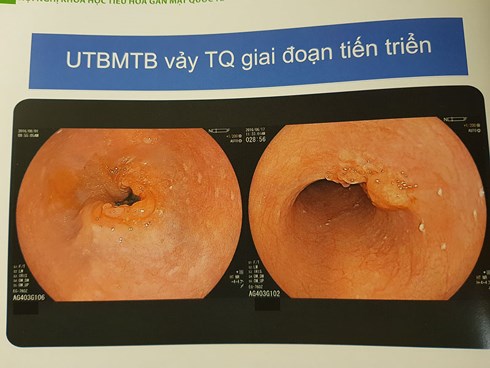
Để kiểm tra mức độ xâm lấn của ung thư biểu mô tế bào vảy thực quản, các chuyên gia Nhật sẽ căn cứ trên hình dạng của các mao mạch (giãn, uống khúc, không đều, biến dạng) nhờ kỹ thuật nội soi phóng đại.
10% phát hiện bệnh sớm, 80% ca điều trị không cần xạ trị
Theo PGS.TS. Phạm Đức Huấn (Giám đốc bệnh viện Đại học Y Hà Nội) cho biết bệnh lý tiêu hóa thường gặp là các bệnh lý thực quản, dạ dày, trực tràng trong đó ung thư đường tiêu hóa có xu hướng gia tăng. Tỷ lệ chẩn đoán sớm ở bệnh nhân còn thấp chỉ 10% nên điều trị còn nhiều khó khăn.
PGS Huấn cho biết cần có chiến lược để phát hiện sớm trong đó có nội soi và các kỹ thuật của nội soi để phát hiện sớm. Sau khi, phát hiện ung thư bệnh nhân có thể phẫu thuật và phẫu thuật nội soi.
Đồng quan điểm trên, GS. Hidemi Goto, GS danh dự ĐH Nagoya, Giám đốc Liên đoàn Y tế công quốc gia, quỹ Hỗ trợ nhân lực, bệnh viện Meijo cho biết: Để phát hiện sớm ung thư thực quản cần nội soi định kỳ thực quản bởi các tổn thương biểu mô thường phải mất 3-5 năm để phát triển thành ung thư.
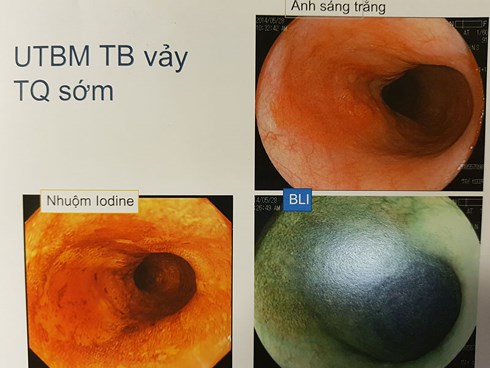 |
| Kỹ thuật ánh sáng BLI và nhuộm màu giúp phát hiện ung thư qua nội soi không cần sinh thiết. |
Khi đã xác định được bệnh, các chỉ định điều trị như nội soi cắt hớt triệt để (ESD) cũng mang lại cơ hội sống cao cho người bệnh, ngay cả khi khối u đã di căn.
Nghiên cứu trên 176 bệnh nhân với 234 tổn thương điều trị bằng nội soi ung thư thực quản biểu mô vảy bằng ESD từ tháng 9/2007 – 8/2016 cho thấy có đến 139 ca bệnh (trên tổng số 176 ca) cắt hớt triệt để này đã giúp bệnh không di căn, bệnh nhân không phải mổ, hóa trị, xạ trị với thời gian sống trung bình là 3,4 năm.
Đánh giá về những tiến bộ này, GS. Hidemi Goto, cũng cho biết: “Phát hiện sớm rất quan trọng, chỉ cần nội soi cắt bỏ thay vì mổ hở, giảm nguy cơ xâm lấn rất nhiều, đồng thời chỉ số sinh tồn sẽ lớn hơn”.
 |
| GS. Hidemi Goto, GS danh dự ĐH Nagoya, Giám đốc Liên đoàn Y tế công quốc gia, quỹ Hỗ trợ nhân lực, bệnh viện Meijo. |
Yếu tố quan trọng là kinh nghiệm bác sĩ
Theo GS Goto, những công nghệ giúp phát hiện sớm bệnh ung thư tại Nhật hiện đã có mặt ở Việt Nam, vấn đề nằm ở “nguồn nhân lực”.
Ông Goto cũng cho biết, vào năm 2012, nếu như ở Nhật có khoảng 30.000 bác sĩ nội soi thì ở Việt Nam chỉ có khoảng 500 bác sĩ làm công việc này. Hơn nữa, một sự khác biệt trong công tác điều trị nội soi giữa 2 nước chính là tại các bệnh viện ở Nhật số ca nội soi các bác sĩ thực hiện trung bình một ngày là khoảng 40 ca trong khi tại Việt Nam con số này gấp khoảng 10 lần.
“Tỉ lệ bác sĩ tương đối ít trong khi số bệnh nhân tương đối đông khiến thời gian khám ngắn, dễ bỏ sót những dấu hiệu của ung thư. Chúng tôi cũng đang cố gắng xây dựng một hệ thống giúp cả Việt Nam và Nhật Bản đạt hiệu quả tốt hơn trong công tác khám và hiện bệnh sớm. Vì vậy, không chỉ hỗ trợ máy móc, chúng tôi phải truyền đam mê cho các bác sĩ nội soi trẻ cũng như chuyển giao công nghệ để giúp tăng tỉ lệ phát hiện sớm ung thư”, GS Goto cho biết./.
Tin mới hơn

Bộ Y tế chỉ đạo khẩn sau ca mắc cúm gia cầm A(H9) trên người đầu tiên

Bộ Y tế yêu cầu tăng cường kiểm tra, giám sát kê đơn thuốc
Ngày Thầy thuốc Việt Nam 27/2: Ra mắt cuốn sách "Bản lĩnh blouse trắng"

Sau Tết, tiếp tục giám sát chặt các dịch bệnh
Bé gái 5 tuổi bị mất một bàn tay vì hàng xóm đốt pháo
Tin bài khác
Phẫu thuật loại bỏ khối u "khổng lồ" cho cụ bà gần 90 tuổi
Phối hợp nhiều chuyên khoa cứu sống một phụ nữ bị đâm 17 vết dao

TP Hồ Chí Minh: Em bé đầu tiên được thông tim trong bào thai chào đời khỏe mạnh

Cô gái hôn mê sau phẫu thuật thẩm mỹ đặt túi ngực, hạ gò má

Dập nát bàn tay do nổ pháo tự chế
Đọc nhiều

Cách dịch biển số xe xấu-đẹp tại Việt Nam

Tự soi mình theo Nghị quyết Trung ương 4 để liên hệ, kiểm điểm, khắc phục
![[Megastory] Phát hiện 11 ca nhiễm COVID-19, Thái Nguyên nâng cao các giải pháp ứng phó](https://thainguyentv.vn/stores/news_dataimages/phanletung/112021/02/10/medium/2612_d49d1cca37d4ff8aa6c5.jpg?rt=20211102102614?211102104719)
[Megastory] Phát hiện 11 ca nhiễm COVID-19, Thái Nguyên nâng cao các giải pháp ứng phó

Khu cách ly tập trung đầu tiên trên địa bàn tỉnh Thái Nguyên sẵn sàng hoạt động
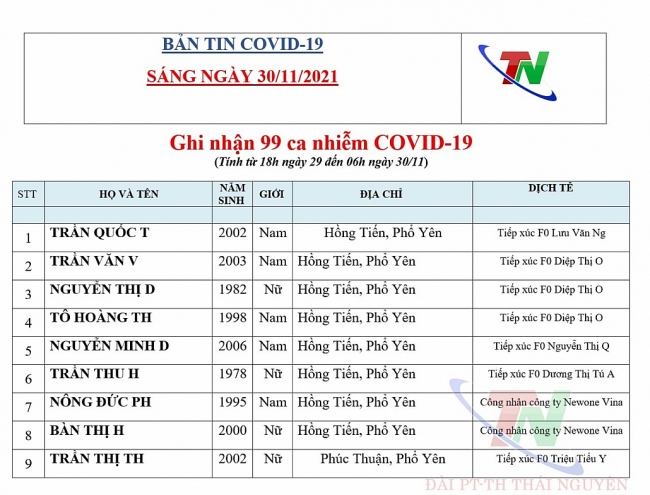
Thái Nguyên: 99 ca nghi nhiễm Covid-19, ghi nhận 57 ca mắc Covid-19 (ngày 30/11)
Multimedia
![[Infographics] Phát triển năng lực số tỉnh Thái Nguyên năm 2025](https://thainguyentv.vn/stores/news_dataimages/2025/022025/15/22/croped/medium/infor-phat-trien-nang-luc-so-0120250215222055.webp?rt=202504041010?250221082752)
[Infographics] Phát triển năng lực số tỉnh Thái Nguyên năm 2025
![[Photo] Khai mạc Lễ hội Lồng Tồng ATK Định Hóa năm 2025](https://thainguyentv.vn/stores/news_dataimages/2025/022025/07/16/croped/medium/dsc0036820250207165212.webp?rt=202504041010?250207062727)
[Photo] Khai mạc Lễ hội Lồng Tồng ATK Định Hóa năm 2025
![[Infographics] Cuộc cách mạng tinh gọn bộ máy - đưa đất nước vào kỷ nguyên mới](https://thainguyentv.vn/stores/news_dataimages/2024/122024/30/09/croped/medium/nghi-quyet-1820241230091637.webp?rt=202504041010?250221082907)
[Infographics] Cuộc cách mạng tinh gọn bộ máy - đưa đất nước vào kỷ nguyên mới
![[Infographics] Phương án sắp xếp, tinh gọn tổ chức bộ máy của hệ thống chính trị tỉnh Thái Nguyên](https://thainguyentv.vn/stores/news_dataimages/2024/122024/19/11/croped/medium/ban-chot-0120241219115710.webp?rt=202504041010?250221082940)




![[Infographic] Sắp xếp, tinh gọn tổ chức bộ máy hệ thống cơ quan thanh tra theo 2 cấp ở trung ương và địa phương](https://thainguyentv.vn/stores/news_dataimages/2025/032025/30/20/croped/medium/infographic-sap-xep-tinh-gon-to-chuc-bo-may-he-thong-co-quan-thanh-tra-final-0120250330203642.webp?rt=202504041010?250330104030)
![[Infographic] Phát triển chè Thái Nguyên 2025 - 2030: Nâng cao giá trị, mở rộng thị trường và xây dựng thương hiệu chè](https://thainguyentv.vn/stores/news_dataimages/2025/032025/26/21/croped/medium/26-3-phat-trien-che-thai-nguyen-2025-2030-nang-cao-gia-tri-mo-rong-thi-truong-va-xay-dung-thuong-hieu-che20250326211835.webp?rt=202504041010?250326102634)
![[Infographic] Các nhiệm vụ, giải pháp trọng tâm, đột phá thúc đẩy tăng trưởng kinh tế năm 2025](https://thainguyentv.vn/stores/news_dataimages/2025/032025/13/00/croped/medium/133-thuc-day-tang-truong-kinh-te-nam-202520250313000707.webp?rt=202504041010?250313095032)
